整形外科
特色
当科は1956年(昭和31)4月に発足しました。
現在は、京都大学整形外科教室の関連施設として診療を行っています。
専門分野は、すべての運動器疾患(脊椎、関節、外傷、スポーツ、リウマチなど)の診断、治療です。難治症例や悪性骨、軟部腫瘍などは京都大学と連携して治療を行っています。最適かつ安全な治療実現のために5つの目標を掲げています。
- チーム医療の推進
- 医師、看護師、リハビリテーションをはじめ複数の医療従事者がチームを結成し、最大限の能力を引き出し、最適な治療を行います。
- 医療連携の推進
- 病状にあった継続性のある治療を目的に、地域の医療機関とスムーズに連携を行います。
- インフォームドコンセントの充実
- わかりやすい病状説明、十分な理解、自己決定権の尊重を基本に、治療方針を決定します。
- 高度医療の推進
- 最新情報、高度技術を取り入れて治療を行います。特殊な疾患、難しい疾患は、京都大学と連携し治療を行います。
- 救急医療の充実
- あらゆる疾患を24時間365日体制で対応します。緊急を要する疾患は迅速に対応します。重篤な疾患は関連診療科と連携して治療を行います。
日本整形外科学会症例レジストリー(JOANR)構築に関する研究
「日本における大腿骨近位部骨折の適正治療を目指した ナショナルデータベースの作成」研究
スタッフ紹介
医師
玉置 康之 (たまき やすゆき)
| 役職 | 部長 |
|---|---|
| 卒業年 | 1992(平成4)年 |
| 専門分野 | 脊椎外科、外傷 |
| 資格 | 日本整形外科学会整形外科専門医・指導医 日本脊椎脊髄病学会脊椎脊髄外科専門医・指導医 日本整形外科学会認定脊椎脊髄病医 日本整形外科学会認定リウマチ医 日本整形外科学会認定スポーツ医 |
| その他 | 関西医科大学臨床教授 東京医療保健大学臨床教授 日本骨折治療学会評議員 中部日本整形外科災害外科学会評議員 和歌山整形外科医会副会長 |
| 関連するページ | 「公開講座(赤十字県民大学)」令和5年度動画 |
田中 康之 (たなか やすゆき)
| 役職 | 副部長 |
|---|---|
| 卒業年 | 1995(平成7)年 |
| 専門分野 | 上肢の外科、足関節・足、外傷 |
| 資格 | 日本整形外科学会整形外科専門医・指導医 |
田中 慶尚 (たなか よしひさ)
| 役職 | 副部長 |
|---|---|
| 卒業年 | 2007(平成19)年 |
| 専門分野 | 膝関節外科、スポーツ・関節鏡 |
| 資格 | 日本整形外科学会整形外科専門医 |
| その他 | 医学博士 |
古川 剛 (ふるかわ たけし)
| 役職 | 副部長 |
|---|---|
| 卒業年 | 2009(平成21)年 |
| 専門分野 | 股関節外科、膝関節外科、脊椎外科 |
| 資格 | 日本整形外科学会整形外科専門医・指導医 日本整形外科学会認定スポーツ医 日本整形外科学会認定運動器リハビリテーション医 日本人工関節学会認定医 |
小椋 隆宏 (こむく たかひろ)
| 役職 | 医長 |
|---|---|
| 卒業年 | 2013(平成25)年 |
| 専門分野 | 上肢の外科、足関節・足、外傷 |
| 資格 |
坂﨑 太紀 (さかざき たいき)
| 役職 | 医師 |
|---|---|
| 卒業年 | 2016(平成28)年 |
| 専門分野 | 手外科、肘関節外科、難治骨折、重度外傷 |
| 資格 | 日本整形外科学会整形外科専門医 |
| その他 | 日本スポーツ協会公認スポーツドクター |
木村 真大 (きむら まひろ)
| 役職 | 医師 |
|---|---|
| 卒業年 | 2019(平成31)年 |
| 専門分野 | 一般整形外科、外傷 |
| 資格 |
前川 尚大 (まえかわ なおひろ)
| 役職 | 医師 |
|---|---|
| 卒業年 | 2020(令和2)年 |
| 専門分野 | 上肢の外科、外傷 |
| 資格 |
岩本 健太郎 (いわもと けんたろう)
| 役職 | 医師 |
|---|---|
| 卒業年 | 2021(令和3)年 |
| 専門分野 | 外傷、人工関節、関節鏡 |
| 資格 |
小竹 広朗 (こたけ ひろあき)
| 役職 | 医師 |
|---|---|
| 卒業年 | 2021(令和3)年 |
| 専門分野 | 外傷 |
| 資格 |
丸山 征爾 (まるやま せいじ)
| 役職 | 嘱託 |
|---|---|
| 卒業年 | 2007(平成19)年 |
| 専門分野 | 整形外科一般、スポーツ |
| 資格 | 日本整形外科学会整形外科専門医 日本整形外科学会認定運動器リハビリテーション医 |
| その他 | 日本スポーツ協会公認スポーツドクター 日本医師会認定スポーツ医 |
外来担当医表
|
場所 |
西館1階(1B) |
|---|---|
|
受付時間 |
新患:8時〜11時30分 |
| 予約方法 | ★初診 他の医療機関からの紹介状がある場合→ 予約センターにて予約 事前にFAXあるいは郵便で紹介状を予約センターに送ってください。 予約受付時間 平日 9時~19時 土曜日 9時~13時 ※ 日・祝日を除く TEL:0120-936-385 FAX:0120-937-510 ※ 2023(令和5)年6月から、初診の患者さんは紹介状が必須です。ご注意ください。 |
- 手術
- 予定手術は月曜日から金曜日まで毎日行っています。
緊急手術は昼夜、曜日を問わず行っています。 - 検査
- ほとんどの検査は外来で行っています。
脊髄造影は1泊入院で行っています。 - 施設認定
- 日本整形外科学会 専門医研修施設
日本整形外科学会 専門研修基幹施設
日本脊椎脊髄病学会認定 脊椎脊髄外科専門医施設
| 区分 | 月曜日 | 火曜日 | 水曜日 | 木曜日 | 金曜日 |
|---|---|---|---|---|---|
| AB CD |
玉置 | 田中康 | 田中慶 | 玉置 | 田中康 |
| 田中慶 | 小椋 | 古川 | 小椋 | 古川 | |
| 坂﨑 | - | 木村 | 前川 | - | |
| BCD | - | 岩本 | - | - | 小竹 |
(2024年4月1日~)
※区分(A:紹介予約 B:当日初診 C:予約再診 D:当日再診)
※Bは紹介患者のみ
※都合により変更する場合もありますのでご了承ください。
外来担当医表(専門外来)
| 月曜日 | 火曜日 | 水曜日 | 木曜日 | 金曜日 | |
|---|---|---|---|---|---|
| 脊椎 | 玉置 | 小椋 | 古川 木村 |
玉置 | - |
| 上肢 ・人工関節センター(上肢) |
坂﨑 | 田中康 小椋 |
- | 小椋 | 田中康 |
| 股関節 ・人工関節センター(股) |
- | - | 古川 | - | 古川 |
| 膝関節 ・人工関節センター(膝) |
田中慶 | - | 田中慶 木村 |
- | 古川 |
| 足関節・足 | - | 田中康 小椋 |
- | 小椋 | 田中康 |
| スポーツ・関節鏡 | 田中慶 | - |
田中慶
|
- | - |
(2024年4月1日~)
※都合により変更する場合もありますのでご了承ください。
診療実績
2022(令和4)年の年間手術件数は1,254件でした。コロナの影響もあり、外傷疾患が減少したために手術件数は減少しました。
2023(令和5)年は、人工関節センターを開設し、人工股関節、人工膝関節を精力的に行っています。また、ハイブリッド手術室での脊椎手術・骨盤手術、脊椎内視鏡手術、経皮的椎体形成術なども積極的に行っています。
患者さんへ
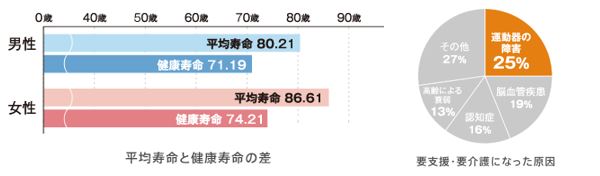
高齢化が進む中、誰もが最後まで健康でいきいきとした生活を送りたいと思っています。健康寿命とは、健康上問題がない状態で日常生活を送れる期間のことです。この健康寿命と平均寿命の間には、約10年の差があります。この差が生じる最大の原因は、痛み、運動障害などの「運動器の障害」です。
スポーツは、青少年、壮年者はもとより高齢者でも盛んになりましたが、一方でいろいろな障害も見受けられます。関節リウマチは、薬物治療が進歩するとともにより高い機能が求められるようになりました。外傷性疾患は、仕事やいつもの日常生活が突然できなくなってしまいます。
これらの様々な運動器のことでお悩みの方は、是非、整形外科へいらしてください。当科を受診して良かったと思っていただけるような最適な治療の提供に努めます。
整形外科部長 玉置康之
①迅速な手術
②低侵襲手術
③コンピューター支援手術
地域の先生方へ
いつも諸先生方には大変お世話になり、感謝申し上げます。
当科では運動器疾患全般について診療を行っています。緊急を要する疾患には迅速に対応しています。手術が必要な慢性疾患も、1ヵ月程度で手術が可能です。一般病院では対応困難な症例も広く受け入れています。特殊な疾患、難しい疾患は京都大学と連携し治療を行っています。
各専門分野の担当医師を中心に全員で診療を行っています。
- 脊椎 :玉置部長、古川副部長、小椋医師
- 股関節・人工股関節 :古川副部長
- 膝関節・人工膝関節 :田中(慶)副部長、古川副部長
- 上肢外科 :田中(康)副部長、小椋医師
- 足・足関節 :田中(康)副部長、小椋医師
- スポーツ・関節鏡 :田中(慶)副部長
当医療センターでは高度急性期病院の機能を目指しており、一般病院では対応困難な手術を行う使命があると認識しています。その実現のためには地域医療機関との連携が重要と考えています。紹介患者さんは全て受け入れ、最適な治療を行います。経過が思わしくない場合は、当医療センターでの再入院などの対応を行い、継続性のある治療を行っています。
脆弱性骨折の患者さんは、次の骨折を起こさないために多職種で連携して骨粗鬆症治療を行っています。退院後も骨粗鬆治療の継続が重要となりますので、治療連携のご協力よろしくお願いいたします。
諸先生方のご理解とご協力があって、地域完結型医療が成り立っているものと感謝しています。地域の医療関係者からの信頼が得られるように努力して参りますので、今後ともご支援よろしくお願い致します。
整形外科部長 玉置康之
股関節外科
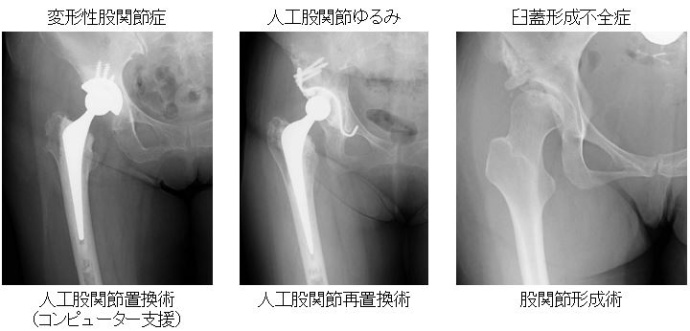
変形性関節症、臼蓋形成不全、大腿骨頭壊死などの疾患に対し、関節温存手術を検討します。温存困難な場合には人工関節センターにおいて人工関節手術を行っています。個々の患者さんの股関節の形態にあわせてシュミレーションできる手術計画ソフトを導入しています。また設置位置をコンピューター上で作成し手術に応用するCTナビゲーション手術を行っています。筋肉を温存する低侵襲手術を行うことで、機能予後の向上、早期の疼痛軽減が可能となりました。
膝関節外科
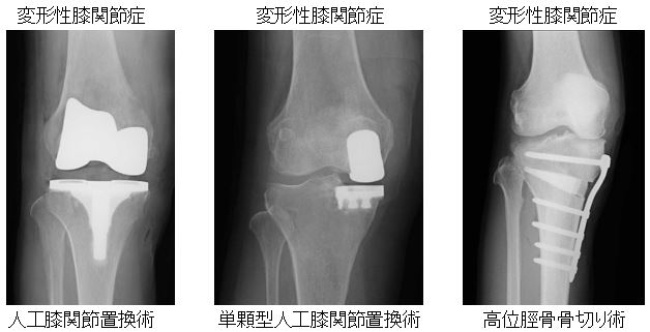
変形性関節症、関節リウマチによる膝関節変形などの疾患に対し、人工関節センターにおいて人工関節手術を行っています。設置位置を正確に行うイメージフリーナビゲーション手術を行っています。筋肉を温存する低侵襲手術や術後疼痛を軽減する工夫を行い、早期機能獲得が可能となりました。症例によっては侵襲の少ない単顆型人工関節も行っています。比較的若年の患者さんの場合は、関節を温存できる矯正骨切り術や関節鏡手術を検討します。
脊椎外科
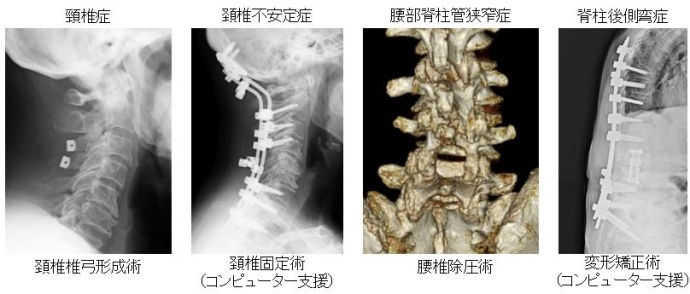
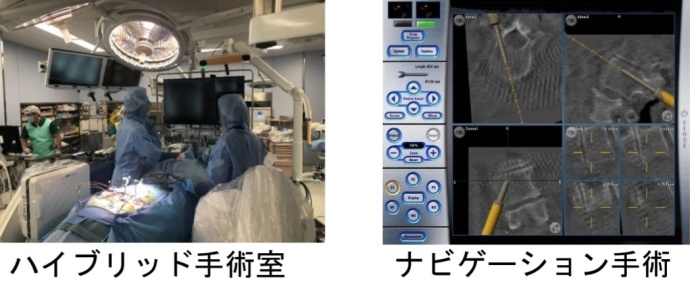
頚椎症、頚椎椎間板ヘルニア、腰部脊柱管狭窄症、腰椎椎間板ヘルニア、椎体骨折などによる運動障害、痛み、変形などに対し手術を行っています。手術は手術用顕微鏡を用いて安全性の高い手術を実践しています。筋肉、関節を温存する低侵襲手術を導入しています。より侵襲の小さい内視鏡手術も導入しています。不安定性のある脊椎に対しては金属による固定術が必要ですが、術中神経モニタリング、ポータブルCT、ナビゲーションなどを用いて安全性の高い手術を行っています。2020(令和2)年4月からはCTが常設されたハイブリッド室で手術が可能になりました。
骨粗鬆症による「せぼね」の骨折に対しては、早期離床が可能となる経皮的椎体形成術(BKP)を行っています。腰椎椎間板ヘルニアに対しては、局所麻酔で治療可能な椎間板内酵素注入療法を行っています。
上肢の外科
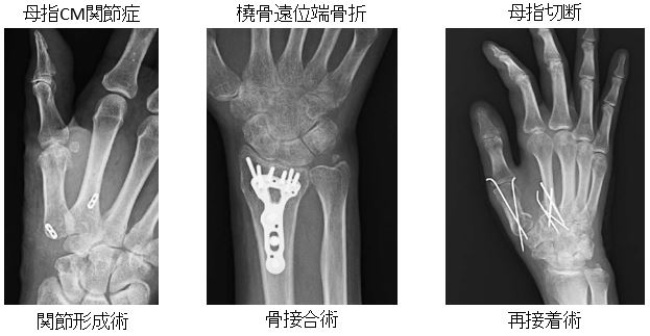
上肢の機能障害や外傷に対し治療を行っています。装具療法やリハビリで治療が困難な場合は手術を行っています。慢性疾患では、リウマチ手の再建手術、手指関節の変形に対する手術、末梢神経障害に対しする手術など機能を回復すべく治療を行っています。人工関節センターにおいては上肢の人工関節を行っています。外傷では骨折に対する骨接合術、切創などによる腱縫合、神経縫合、また切断指に対する再接着術も行っています。手術用ルーペ、顕微鏡を用いた精度の高い手術を行っています。
足関節・足外科
外反母趾、リウマチや変形性関節症による痛み、変形などに対し治療を行っています。装具などでの治療効果が乏しい場合には、積極的に機能再建手術を行っています。適応があれば、関節鏡手術を検討します。
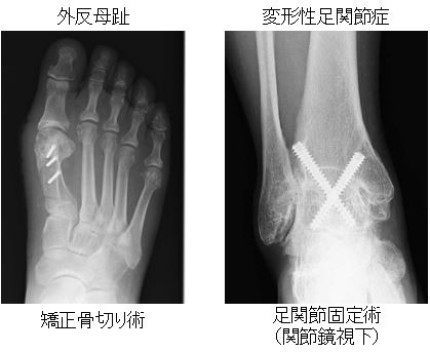
外傷外科
小児の骨折、交通事故などの高エネルギー外傷、骨粗鬆症がある高齢患者さんの骨折など幅広く治療を行っています。緊急を要する外傷には迅速に対応しています。高齢者の大腿骨近位部骨折は48時間以内に手術を行い、早期機能回復できるように努めています。また、コンピューター支援、関節鏡などを用いて安全性・確実性の高い手術を行う工夫をしています。全身合併症を有する症例も数多く受け入れ、関連診療科と連携し治療を行っています。
骨粗鬆症による骨折患者は、次の骨折を起こさないために多職種で連携して骨粗鬆症治療を行っています。退院後は骨粗鬆治療の継続が重要となりますので、かかりつけ医と連携して治療を行います
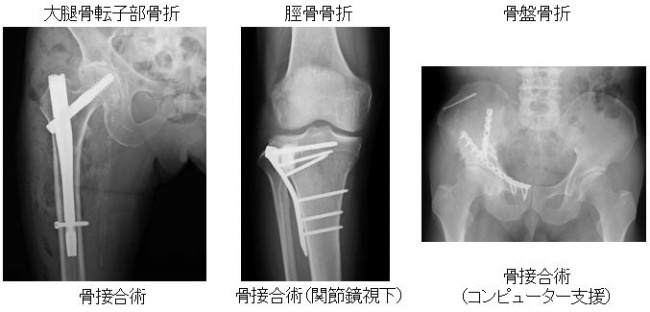
腫瘍外科
四肢、体幹部のあらゆる良性腫瘍に対し手術を行っています。悪性の骨腫瘍、軟部腫瘍は、主に京都大学と連携して治療を行っています。転移性骨腫瘍に対しては、がんセンター内に開設された骨ユニットで放射線診断科、放射線治療科などと連携して治療を行っています。
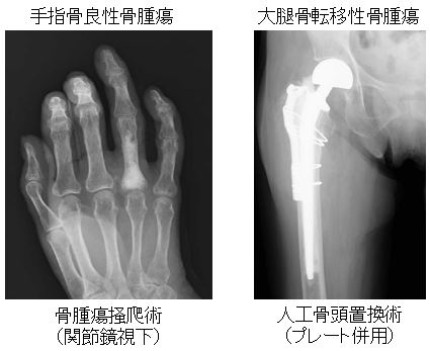
スポーツ・関節鏡
膝前十字靱帯損傷、肩腱板損傷、肩関節脱臼後の関節唇損傷などに対し、関節鏡を用いた低侵襲手術を行っています。膝半月損傷については、可能な限り関節鏡による縫合手術を行うことで良好な機能再建が得られるように努めています。
リウマチ外科
リウマチによる四肢の関節、体幹の機能障害、痛みなどに対し人工関節センターにおいて人工関節置換術や関節固定術などの手術を行っています。滑膜切除、機能再建などの関節を温存した手術も行っています。薬物療法については、リウマチ科と連携して治療を行っています。
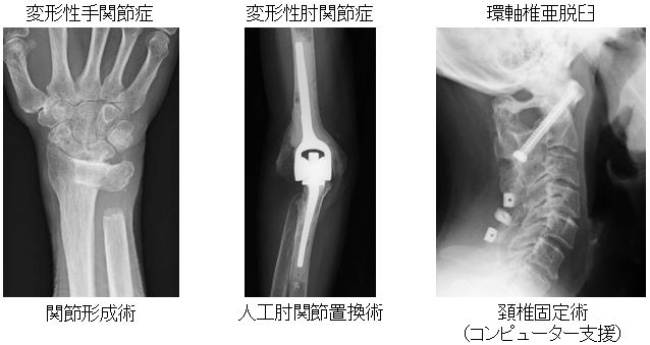
小児整形
先天性股関節脱臼は、エコーやMRIで三次元的に評価を行い、装具や牽引治療を行っています。先天性内反足の保存治療も行っています。手術が必要な難治症例は、京都大学関連施設と連携し治療を行っています。手術が必要な骨折などの外傷は、基本的に当科で即日手術を行っています。
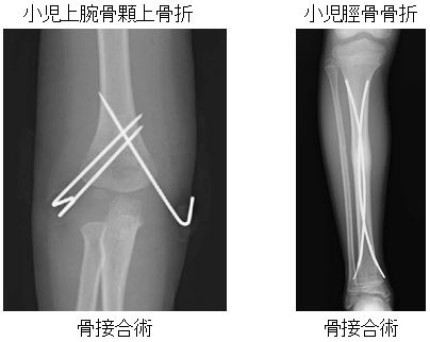
脊椎手術について
はじめに
腰部脊柱管狭窄症、頚椎症などの加齢による「せぼね」の病気に対しては、神経の圧迫を解除する手術(除圧術)を行っています。
腰椎椎間板ヘルニアに対しては、椎間板ヘルニアを摘出する手術を行っています。局所麻酔で治療可能な椎間板内酵素注入療法も行っています。
「せぼね」がぐらぐらしている場合、変形が強い場合などは、固定術を行う場合もあります。最近増えている高齢患者さんの骨粗鬆症による「せぼね」の骨折には、セメントを注入する手術を行っています。
除圧術
除圧術は、変性した靱帯、骨などを切除し、神経の圧迫をとりのぞきます。顕微鏡を用いて精密かつ安全な手術を行っています。手術侵襲を最小限にするための工夫をいろいろ行っています。より侵襲の少ない内視鏡手術も行っています。
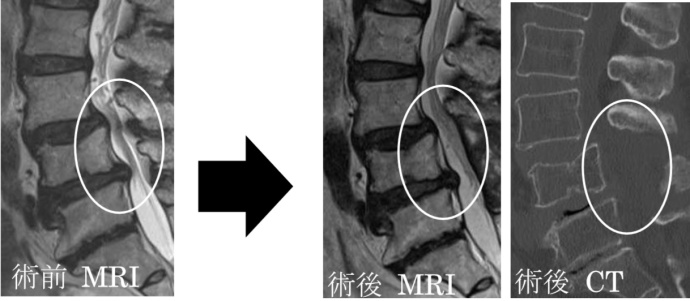
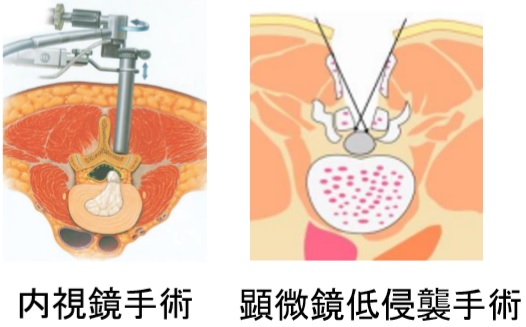
固定術
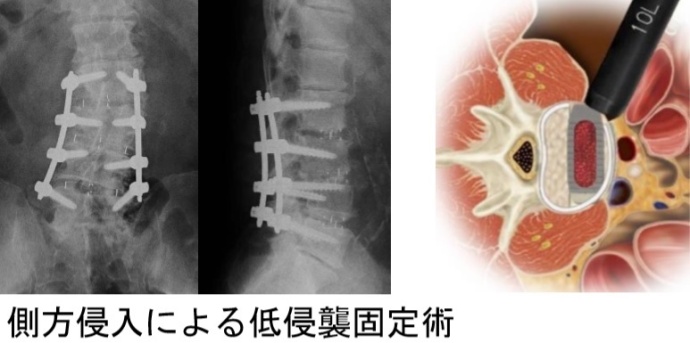
固定術は、スクリューなどの金具を「せぼね」に挿入します。安全に挿入するために、手術室で使用可能なCTやナビゲーションシステムを用いています。ハイブリッド手術室では、より精度の高い手術が可能です。側方侵入による固定術により、以前より侵襲が少なく固定術ができるようになりました。
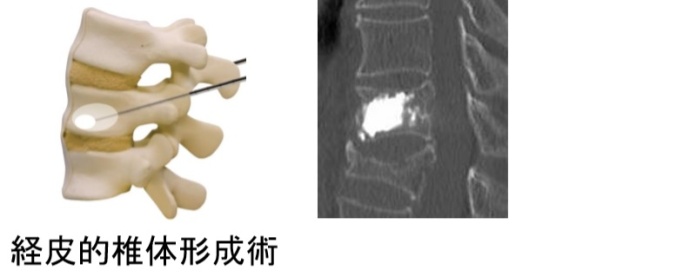
経皮的椎体形成術(BKP)
高齢患者さんの骨粗鬆症による「せぼね」の骨折には、小さな切開でセメントを注入する手術を行っています。早く痛みがとれるので、早期離床が可能になります。術後はリハビリとともに、次の骨折を起こさないために骨粗鬆症の治療をチームで行っています。
治療の流れ
人工関節センターのご紹介
超高齢社会の到来により人工関節の需要は増加し、今後も増加することが予測されています。そのような背景の中、整形外科に人工関節センターを設置しました。
人工関節センターでは、患者さんが安心して人工関節による治療が受けられるように様々な取り組みを行っています。
「自立した生活ができる期間」である健康寿命が、少しでも長くなるように努めて参ります。
特色
正確な術前計画
人工関節は、それぞれの患者さんに適合したものを選択・設置する必要があります。通常は手作業で術前計画を行いますが、当医療センターでは、コンピューターを用いて正確な計画を行っています。
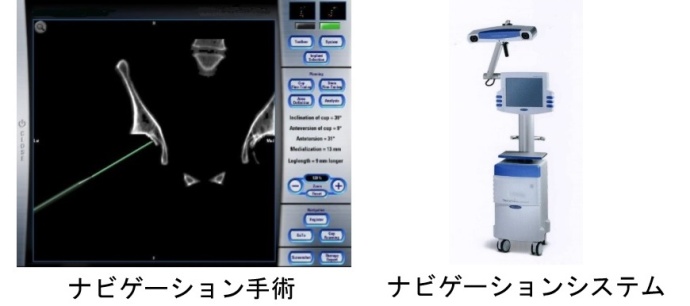
ナビゲーション手術
計画通りに人工関節を設置するために、手術ではナビゲーションシステムを用いています。ナビゲーションを用いることで、正確な人工関節の設置が可能です。手術中では、臨床工学技士によるナビゲーションシステム装置の操作・管理により、スムーズかつ精度の高い手術を行っています。
低侵襲手術
なるべく筋肉を温存する低侵襲手術を行っています。手術による体の負担が少なくなるばかりでなく、術後のリハビリテーションの促進が図れます。
出血量の軽減
術前の止血剤投与、低侵襲手術、術中の十分な止血などにより出血量軽減に努めています。また、術中に出血した血液を回収して返血する回収式自己血輸血を行い、他家血輸血をできるだけ回避しています。
高度の感染予防
クリーンルームを整備しており、クラス100という最高水準の環境下において人工関節手術を行っています。また、術者からの細菌落下を防止するために特殊な手術用術衣を着用しています。
周術期には、歯科口腔外科での口腔ケアにより、感染源となる口腔内病変の治療や口腔衛生状態の改善などを行っています。
院内骨バンク
日本整形外科学会により制定された「整形外科移植に関するガイドライン」に基づいた院内骨バンクを整備しています。骨欠損が大きな症例でも安全に同種骨移植が可能です。
徹底した全身管理
多数の診療科を有する当医療センターでは、徹底した全身管理が可能です。麻酔科では、手術において「痛みをとる」ことはもとより、全身の集中治療を行っています。内科疾患などの合併症がある方も、関連診療科と密に連携することで安心して手術を受けていただくことが可能です。
術後疼痛管理
麻酔科の協力のもと、複数の鎮痛薬を組み合わせた薬剤を手術創部に注入する局所注射、神経ブロックなどを行い、術後疼痛を徹底的に軽減しています。
深部静脈血栓症の予防
重大な合併症である深部静脈血栓症に対し、術前評価を十分に行います。術中の駆血帯はできるだけ使用していません。術後は、ガイドラインに基づいて十分に予防を行っています。
リハビリテーションの充実
術後早期から、積極的にリハビリテーションを行っています。退院後は、地域の医療機関と密に連携を行い、リハビリテーションを行います。また、リハビリテーションをサポートする治療支援アプリを用いて、早期回復・早期復帰を目指します。
治療支援アプリの導入
デジタルヘルスケアのひとつである治療支援アプリを導入します。リハビリテーションだけでなく、病気の説明、術前術後の準備、日常生活の注意点などをスマートフォンに登録した治療支援アプリを用いて情報配信を行うことが可能となり、自宅でも安心して治療を継続していくことができます。

積極的な学術活動
最新の学術情報を収集し、適切に活用します。また、自らも前向き研究を含めた臨床研究を計画実行し、積極的に学会発表や論文報告を行い、人工関節の発展のために活動します。
啓発活動
地域住民の方々に対し、人工関節に関する講演会などを定期的に開催する予定です。これらを通じて、人工関節の情報を提供することで、高齢になっても制限なく日常生活を送ることができる期間(健康寿命)の身延に努めます。
人工股関節について

人工股関節置換術は、変形してしまった股関節を人工の関節に置き換える手術です。英語ではTotal Hip Arthroplasty、略してTHAといいます。薬物治療や理学療法などの保存的治療で股関節痛が改善しなくなった場合に行われます。股関節を金属、セラミック、ポリエチレンなどから構成された人工関節に置き換えることで、痛みが改善されます。
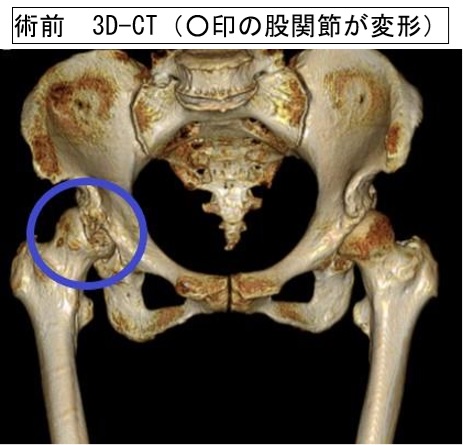
加齢などが原因で股関節の軟骨がすり減ると股関節に痛みが生じるようになります。そして股関節の変形が進行するとともに、痛みが増強し、関節の動きが悪くなり、歩行障害を生じるようになります。ひどく痛むようになった変形性股関節症、大腿骨頭壊死症、関節リウマチなどの患者さんに行われており、股関節の除痛効果が強く、患者さんからの満足度も高い手術です。

これらのインプラントを人間の骨に固定される方法として医療用セメントを用いる方法(セメントTHA)と、医療用セメントを使用せず、金属表面に特殊な加工を施して骨に固定する方法(セメントレスTHA)があります。当医療センターでは患者さんの骨の状況に合わせて両方の方法を採用しています。
人工股関節置換術は、変形してしまった股関節を人工の関節に置き換える手術です。英語ではTotal Hip Arthroplasty、略してTHAといいます。薬物治療や理学療法などの保存的治療で股関節痛が改善しなくなった場合に行われます。股関節を金属、セラミック、ポリエチレンなどから構成された人工関節に置き換えることで、痛みが改善されます。
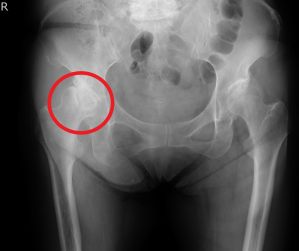
術前レントゲン
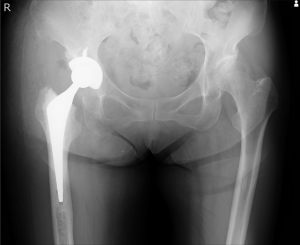
術後レントゲン
当医療センターでは、術中に正確な情報を得るためにナビゲーションシステムとレントゲンイメージを併用しています。これらのコンピューター支援により、より正確で安全な手術を行うことができます。また、体の負担を軽減する方法、術後の痛みを減らす方法、出血を減らす方法、合併症を回避する方法など、早くもとの生活に戻れるように様々な工夫を行っています。
治療の流れ
人工膝関節について

人工膝関節置換術は変形してしまった膝関節を人工の関節に置き換える手術です。英語ではTotal Knee Arthroplasty、略してTKAといいます。薬物治療や理学療法などの保存的治療で膝関節痛が改善しなくなった場合に行われます。膝関節を金属、ポリエチレンなどから構成された人工関節に置き換えることで、痛みが劇的に改善されます。
加齢などが原因で膝関節の軟骨がすり減ると、膝関節に痛みが生じるようになります。そして、膝関節の変形が進行するとともに、痛みが増強し、関節の動きが悪くなり、歩行障害を生じるようになります。ひどく痛むようになった変形性膝関節症、大腿骨内顆骨壊死、関節リウマチなどの患者さんに行われており、非常に膝関節の除痛効果が強く、満足度が高い手術です。
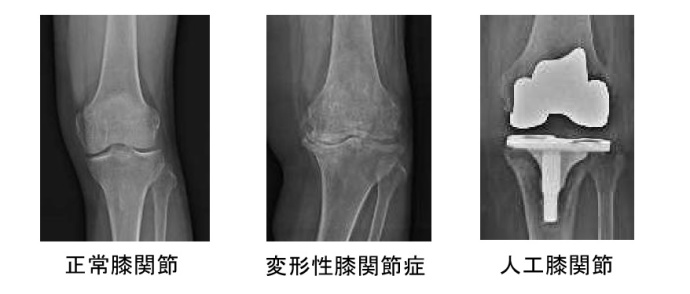
変形性膝関節症は、膝の関節軟骨の変性により関節が変形する疾患です。治療は、筋力訓練などの運動療法、装具療法、鎮痛薬、ヒアルロン酸関節内注射などの保存療法が基本となります。しかし、十分に保存療法を行っても膝の痛みが続き日常生活や歩行に支障がある場合、このような状態が長く続くと、筋力や体力の低下が起こり、さらに膝の症状も強く出やすくなるなど悪循環が起こります。このように進行した場合には、手術をおすすめします。
当医療センターでは、術前にCT画像により変形した膝関節の骨の形態を評価し、術中はナビゲーションシステムを併用し骨切り・インプラント設置を行っています。これらのコンピューター支援により、より正確で安全な手術を行うことができます。また、体の負担を軽減する方法、術後の痛みを減らす方法、出血を減らす方法、合併症を回避する方法など、早くもとの生活に戻れるように様々な工夫を行っています。

治療の流れ
①外来(手術前)
診察、画像検査などを行い、治療方針を相談します。手術が必要な場合は、ご家族同席で手術説明を行います。手術の同意が得られたら、手術の準備を始めます。
外来で手術に必要な検査(血液検査、心電図など)を行います。口腔衛生の確認のために歯科も受診いただきます。検査終了後、手術日程を決定します。手術待機期間は約1ヵ月程度です。
②入院日
手術日の前日に入院します。早めに入院が必要な場合もあります。手術に向けての準備を、看護師、薬剤師などが行います。術前の状態確認のためにリハビリテーション診察があります。
③手術当日
水分や食事は、原則とることができません。手術の時間が来れば、看護師と手術室に向かいます。手術時間が、早くなったり遅くなる場合があります。
手術が終われば、看護師と病棟にもどります。点滴、血圧測定などを行い、術後の観察を行います。
④手術後
手術翌日は、水分や食事は、原則とることができます。手術した翌日からリハビリ開始となり、歩行練習を進めていきます。車いす→平行棒→歩行器→杖→独歩 とリハビリは進んでいきます。術後2~3週間で退院となりますが、転院が必要な場合は、患者総合支援センターを通じ、調整します。
⑤退院日
薬、次回外来受診予約票などを携えて退院になります。
転院の場合は、紹介状、画像データを携えて転院していただきます。転院の場合でも、当医療センターでの治療も継続しますので、外来受診の予約をします。
⑥外来(手術後)
診察、画像検査などを行い、治療を継続します。診察終了後、次の外来受診日を決めます。薬物療法だけの場合は、他院に紹介させていただく場合があります。
当医療センターでは外来リハビリテーションを行っていませんので、退院後のリハビリテーションをご希望の場合は、他院に依頼しています。
特に問題がなくても、1年に1回の定期検診が必要となります。
上肢外科について
上肢外科では、次にあげるような肘から指までのケガや病気を治療しています。
| 症状 | 病名・疾患名 |
| ぶつけたり擦ったりして痛い、腫れている | 打撲・靭帯損傷・軟骨損傷 脱臼・骨折・骨折後癒合不全 |
| 切った後からしびれている、触っている感触がない | 神経断裂 |
| 手を切った後から指が動かない | 腱断裂 |
| 症状 | 病名・疾患名 |
| 肘が痛い | 上腕骨外側上顆炎(テニス肘) 上腕骨内側上顆炎など |
| 肘が伸びなくなってきた・曲がりきらない | 変形性肘関節症・関節リウマチなど |
| 親指の付け根が痛くてペットボトルが開けられない | 母指CM関節症、STT関節症など |
| 手首が痛い | ドケルバン腱鞘炎・変形性手関節症 キーンベック病など |
| 手がしびれている | 手根管症候群(親指から薬指の半分) 肘部管症候群(薬指の半分と小指)など |
| 指の付け根が痛い・朝方曲げた指が伸びない | 腱鞘炎(ばね指) |
| 指の節々が痛い・変形してきた | へバーデン結節・ブシャール結節 関節リウマチなど |
| できものができて大きくなってきた | ガングリオン・軟部腫瘍・骨腫瘍など |
| 赤くはれて痛くて動かせない | 化膿性関節炎・化膿性腱鞘炎 結晶性関節炎(痛風、偽痛風)など |
ケガの場合は、ギプスや装具で治癒が期待できない場合、復帰を早めるために、手術を行っています。
ケガ以外の場合は、まずは保存療法(薬、注射、装具)などを行って改善がない場合に手術を行っています。
手術は可能な限り拡大鏡や顕微鏡を使用し、低侵襲を心がけて行っています。
麻酔について
局所麻酔、伝達麻酔(超音波を使用)、全身麻酔で手術を行っています。
どの麻酔にするかは、患者さんの希望や手術の予定時間、年齢、既往症などにより相談で決めています。
局所麻酔では、麻酔薬に炭酸水素ナトリウムを混ぜて注入時の痛みが少ないようにしています。
全身麻酔では、術前に全身的な評価(全身麻酔が可能かどうかの検査)が必要です。また、必ず入院が必要です。
手根管症候群