腎臓内科
特色
ネフローゼ症候群・慢性糸球体腎炎・糖尿病などに伴う二次性腎疾患・急性腎不全・急性期血液浄化療法を必要とする疾患などに対して、症例に応じて腎生検にて原因検索を行い、内科的加療を行っています。また、患者さんの状態に応じて血漿交換療法・顆粒球吸着療法・末梢血幹細胞採取や難治性腹水に対する腹水濾過濃縮再静注療法などの特殊体外循環療法なども行っています。
当医療センターは高度救命救急センターを有しており、近医からご紹介いただいた急性腎不全の症例に対しての血液透析療法の導入が多いことが特徴です。
治療を行っても残念ながら腎臓が完全に悪くなってしまった患者さんに対しては、透析や腎移植などの治療について医師・看護師にて充分説明させていただき【療法選択外来:平成26(2014)年度から開始】、適切な時期に血液透析や腹膜透析・腎移植の導入を行っています。腎移植を希望される患者さんには専門外来にて術前検査を十分に行い、適応を判断した上で行っています。
シャント作成手術、様々なシャントトラブルに対する対応、腹膜透析導入と外来管理、腎移植領域における内科的管理を行い、循環器内科や消化器内科、心臓血管外科、血液内科、泌尿器科、整形外科などの様々な合併症を有する複雑な病態の透析患者さんに関しては主科と協力しながら診療を行っています。
現状
日本腎臓学会認定研修施設
日本透析医学会専門医制度認定施設
血液浄化センターは、南館の4階にあり、窓が多く明るい透析室です。
また、特別療養環境室(個室)が3室あります。ご利用を希望される方は1回2,200円(税込)でご用意できますので、スタッフまでお問い合わせください。




沿革
| 1978(昭和53)年7月 |
血液透析開始。 |
|---|---|
| 1980(昭和55)年2月 | 腎不全外来を他科とは独立して開始。 |
| 1985(昭和60)年4月 | CAPD療法開始。 |
| 2006(平成18)年9月 | 腎臓内科部と名称変更。 現在に至る。 |
診療内容
- 腎臓内科
- 腎移植外来
- 現在患者数 約70名
- CAPD外来
- 現在患者数 約40名(ハイブリッド含む)
- 療法選択外来
- 各種血液浄化(ベッド数32床)
| HD | 外来維持透析 患者数 約70名 午前・午後の2クール |
|---|---|
| LDL吸着 | |
| PP(PA) | 血漿吸着 |
| PE | 血漿交換 |
| DFPP | 二重濾過血漿交換 |
| DHP | 直接血液灌流 |
| CART | 腹水濾過濃縮再静注 |
- PBSCH(末梢血幹細胞採取)
- 療養生活の支援
- 慢性腎不全の病態、食事療法、薬物療法、日常生活の送り方 、血液透析などの説明を医師、看護師、臨床工学技士、薬剤師、管理栄養士が行っています。
現在、血液浄化療法と共に、蛋白尿から腎移植まで腎疾患に対する一貫した治療を施行しています。 また、患者さんが快適に透析を行える環境づくりを心がけています。 安全な透析を行うために、感染対策、透析技術、透析看護、透析液清浄化、機械の保守管理を推進しています。
スタッフ紹介
医師
中 大輔 (なか だいすけ)
| 役職 | 副院長 部長(兼) |
|---|---|
| 卒業年 | 1989(平成元)年 |
| 専門分野 | 脳卒中、頭部外傷、災害医療 |
| 資格 | 日本脳神経外科学会脳神経外科専門医 日本脳卒中学会脳卒中専門医 日本脳神経外傷学会専門医・指導医 日本社会医学会指導医 |
| その他 | 医学博士 日本DMAT隊員(統括DMAT) 和歌山県統括災害医療コーディネーター 日本赤十字社災害医療コーディネーター |
| 関連するページ | 「公開講座(赤十字県民大学)」令和5年度動画 |
杉谷 盛太 (すぎたに せいた)
| 役職 | 副部長 |
|---|---|
| 卒業年 | 2007(平成19)年 |
| 専門分野 | 腎臓一般 |
| 資格 | 日本腎臓学会腎臓専門医 日本透析医学会透析専門医 日本内科学会認定内科医 日本内科学会総合内科専門医 日本移植学会移植認定医 日本抗加齢医学会専門医 |
小緑 翔太 (こみどり しょうた)
| 役職 | 副部長 |
|---|---|
| 卒業年 | 2012(平成24)年 |
| 専門分野 | 腎臓一般 |
| 資格 | 日本内科学会認定内科医 日本腎臓学会腎臓専門医 |
嘉藤 光歩 (かとう みつほ)
| 役職 | 医長 |
|---|---|
| 卒業年 | 2013(平成25)年 |
| 専門分野 | 腎臓一般 |
| 資格 | 日本内科学会認定内科医 |
大森 翔平 (おおもり しょうへい)
| 役職 | 医師 |
|---|---|
| 卒業年 | 2016(平成28)年 |
| 専門分野 | 腎臓一般 |
| 資格 |
児玉 健志 (こだま けんじ)
| 役職 | 医師 |
|---|---|
| 卒業年 | 2018(平成30)年 |
| 専門分野 | 腎臓一般 |
| 資格 |
山崎 瑞歩 (やまざき みずほ)
| 役職 | 医師 |
|---|---|
| 卒業年 | 2018(平成30)年 |
| 専門分野 | 腎臓一般 |
| 資格 |
宮澤 秋馬 (みやざわ しゅうま)
| 役職 | 医師 |
|---|---|
| 卒業年 | 2021(令和3)年 |
| 専門分野 | 腎臓一般 |
| 資格 |
玉置 栞名 (たまき かんな)
| 役職 | 医師 |
|---|---|
| 卒業年 | 2022(令和4)年 |
| 専門分野 | 腎臓一般 |
| 資格 |
東 義人 (ひがし よしひと)
| 役職 | 嘱託 |
|---|---|
| 卒業年 | 1988(昭和63)年 |
| 専門分野 | 慢性糸球体腎炎 ネフローゼ症候群 透析導入 腎病理 |
| 資格 | 日本内科学会指導医 日本腎臓学会腎臓専門医 日本透析医学会透析専門医・指導医 日本移植学会移植認定医 日本人間ドック学会認定医・専門医 |
| その他 | 日本医師会認定産業医 |
| 関連するページ | 日赤和歌山情報局Hot "すこやかな毎日のために" 多様な診療の選択と継続をバックアップ(2020年6月25日公開) 「公開講座(赤十字県民大学)」令和5年度動画 健診結果を受け取ったら |
前沢 浩司 (まえざわ こうじ)
| 役職 | 嘱託 |
|---|---|
| 卒業年 | 1998(平成10)年 |
| 専門分野 | |
| 資格 | 日本外科学会外科専門医 日本消化器内視鏡学会消化器内視鏡専門医 日本透析医学会透析専門医 日本プライマリ・ケア連合学会認定医 日本移植学会移植認定医 |
その他
看護師・看護助手
13名
臨床工学技士
7名
外来担当医表
|
場所 |
本館3階(3A) |
|---|---|
|
受付時間 |
新患:8時〜11時30分 |
| 区分 | 月曜日 | 火曜日 | 水曜日 | 木曜日 | 金曜日 |
|---|---|---|---|---|---|
| AB CD |
嘉藤 | 嘉藤 | 杉谷 | 前沢 | 杉谷 |
| 宮澤 | 児玉 | 小緑 | 小緑 | 大森 | |
| - | - | - | 玉置 | - | |
| BCD | 大森 児玉 |
- | - | - | - |
| C | - | - | - | - | 東 |
(2024年4月1日~)
※区分
(A:紹介予約 B:当日初診 C:予約再診 D:当日再診)
※都合により変更する場合もありますのでご了承ください。
※赤字の名前は女性医師です。
外来担当医表(専門外来)
| 専門外来 | 月曜日 | 火曜日 | 水曜日 | 木曜日 | 金曜日 |
|---|---|---|---|---|---|
| CAPD外来 (完全予約制) |
担当医 | 担当医 | 担当医 | 担当医 | 担当医 |
| 腎移植外来 (予約制) |
- | - | - | 前沢 | 東 |
| 療法選択外来 (完全予約制) |
担当医 | 担当医 | 担当医 | 担当医 | 担当医 |
| シャント外来 (予約制) |
担当医 | 担当医 | 担当医 | 担当医 | 担当医 |
(2024年4月1日~)
診療実績
令和4年度(2022.4~2023.3)
| 常勤医師数 | 7 |
|---|---|
| 専属レジデント数 | 2 |
| 1日平均外来患者数 | 71 |
| 腎生検 | 77 |
| シャントPTA | 321 |
| 内シャント設置術 | 127 |
| 腹膜透析カテーテル留置術 | 5 |
| 腎移植 | 2 |
| 血液透析導入 | 130 |
| 腹膜透析導入 | 4 |
患者さんへ
当科ではかかりつけ医の先生方からご紹介いただいた方を中心に「ネフローゼ症候群、糸球体腎炎、腎不全」などの内科的腎疾患を扱っています。
学校や会社の検診で蛋白尿や血尿などの異常尿所見が指摘された場合は、まず、かかりつけ医の先生にご相談ください。かかりつけ医の先生により詳しい検査が必要と判断された場合は、紹介状をお持ちの上、当科におこしください。
腎臓という臓器は大部分の機能を失わない限り、自覚症状を呈することが少なく、吐き気やだるさ、足のむくみなどの症状がでたときは、腎臓の障害が進んでいることが多いです。現在の医療では腎臓病がある程度進行した場合、失った腎臓の働き(腎機能)をもとのように回復させることはできません。そのため、早期発見が重要な臓器の1つであり、早期の治療によって腎機能低下の進行速度を可能な限りゆるやかにすることが1つの治療目標となります。なお、腎機能障害の早期発見のヒントとして最も重要なのは尿検査の異常であり、学校や職場での検診で見つかれば手がかりとなります。
また、腎機能を客観的に評価する1つの指標として血液の「クレアチニン」と「推定糸球体濾過量(eGFR)」が目安となります。
尿の異常に加えて血液検査で腎機能の顕著な低下を認める場合は、原因が腎臓本体にあるのかどうか、精密検査を行います。
将来的に「腎代替療法(血液・腹膜透析や腎移植)」を必要とするような腎臓の病気が疑われる場合、「腎生検」という腎臓の組織評価をお勧めします(腎生検には2~3日の入院を要します)。腎生検で病気の診断が早期に行えれば、原因によっては治療で腎機能低下の進行を抑えることも可能です。
腎疾患は多岐にわたります。少しでも長く腎機能を保持し腎代替療法を回避できるよう、食事指導・薬物療法などを用いて多面的に治療を行います。
腎機能障害が進行し、腎代替療法が必要となった場合もスムーズに移行できるようサポートします。
地域の先生方へ
地域医療との関連においては平成27(2015)年度から、CKD連携パスを開始することで、慢性腎臓病患者の疾病管理を相互にシームレスにて行い、腎不全進行の緩徐化、透析導入での緊急性の阻止を目指しています。
① 尿蛋白/Cr>0.50g/gCrまたは2+以上
② 蛋白尿と血尿がともに陽性(1+以上)
③ GFR50ml/min/1.73m2未満
40歳未満の若者でGFR60ml/min/1.73m2 腎機能の安定した70歳以上ではGFR<40ml/min/1.73m2
でご紹介いただけますと幸甚です。
原因精査を行った上で地域連携クリニカルパスを通し、2人の主治医として、患者さんの治療に当たらせていただきます。慢性腎臓病はステージが進むにつれて脳血管・心血管系などの血管系の合併症などが多くなります。合併症が見られた際は、透析の有無にかかわらず他科と連携し治療を行います。また、血液内科からの末梢血幹細胞採取や血漿交換、救急部からの緊急透析の依頼にも対応しています。
また、泌尿器科との連携では腎移植を推進しており、腎移植外来も担当しています。
対象疾患
- 慢性腎炎
- ネフローゼ症候群
- 慢性腎臓病(CKD)
- 電解質異常
- 遺伝性腎疾患(ADPKDなど)
主な検査・治療・手術
-
末期腎不全に対する腎代替療法
・ 血液透析
(内シャント造設、シャント閉塞時の経皮的血管拡張術)
・持続携行式腹膜透析増設(CAPD)
(CAPDカテーテル挿入術)
・生体腎移植および献腎移植 -
特殊血液浄化療法
・血漿交換
・持続的血液透析
・持続的血液ろ過透析
・二重濾過血漿交換
・LDLアフェレーシス
・幹細胞採取など
- 腎生検
疾患・治療
常染色体優性多発性嚢胞腎(ADPKD)
当科では、常染色体優性多発性嚢胞腎(ADPKD)の診断・治療を行っています。この疾患は、遺伝子がかかわる病気であり家族歴も重要ですが、検診や人間ドックの画像検査(腹部CTや腹部エコー)等で偶然に見つかるケースも多いです。気になる方は、かかりつけ医の先生と相談し、当科を受診ください。
病態について
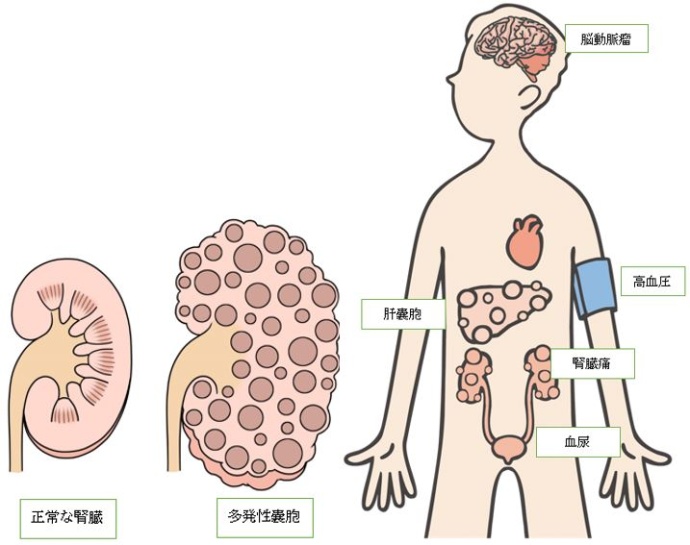
両側の腎臓に嚢胞ができ、年齢とともに増えて大きくなっていく遺伝性の病気です。嚢胞が増えて大きくなると、腎機能が低下していきます。 また、合併症として腎臓以外の臓器にも嚢胞が生じます。
進行すると…
ADPKDは、生まれたときから少しずつ腎臓に嚢胞を作っていきますが、30〜40歳代まではほとんど症状がないといわれています。
腎臓は背中側の腰のあたりに左右1個ずつあり、通常の大きさは握りこぶし大ほど(約150g)です。嚢胞が増えて大きくなると、腎臓の大きさは数倍になり、正常な腎臓の組織が圧迫され、腎機能が低下していきます。
ADPKD患者さんの約半数が、60歳までに腎代替療法として透析療法が必要な末期腎不全になります。ただし、腎機能低下のスピードは個人差が大きく、中には生涯、腎機能が保たれる患者さんもいます。
また、腎臓の他に肝臓にも嚢胞(肝嚢胞)ができることがあり、嚢胞の感染や疼痛、腹部膨満などの一因となります。
嚢胞以外にも、高血圧、心臓弁膜症、脳動脈瘤などの合併症が見られることもあります。
治療
腎機能を悪化させないことが何よりも重要です。腎機能の悪化を防ぐには血圧を低下させる降圧療法が有効です。飲水や食事管理も進行の抑制に役立ちます。生活習慣を改善しても、血圧がコントロールできない場合は、降圧剤を処方することもあります。
また、病気の進行抑制のための薬物療法も行っています。
以前は、高血圧や腎不全に対する対症療法しかありませんでしたが、2014(平成26)年3月に心不全や肝硬変に対して使用されていたV2-受容体拮抗剤が、腎臓の嚢胞の増大や腎機能の低下を抑える効果があることがわかり、ADPKDに対しても処方可能となりました。ただし、ADPKD患者さんの全例に使用できるわけではなく、治療開始時には入院治療が必要となります。
※ADPKDに対してどの医療機関でもV2-受容体拮抗剤を処方できる訳ではありません。疾患についても薬についても十分な知識った登録医のみが処方することができます(当科には複数名の登録医がいます)。
