病理診断科部
特色
当科は近畿でも有数の古くから病理医が常勤している病院の1つです。先々代の病理部長が1978(昭和53)年に赴任しています。当科の歴史は病理部門としては1958(昭和33)年に検査部内の一角として整い、1986(昭和61)年に第二検査部として独立し、1990(平成2)年に名称を病理部と改め、さらに2007(平成19)年の医療法改正で病理科が標榜できるようになったので、当医療センターでも2008(平成20)年6月から病理診断科部を標榜しています。現在のスタッフはこの伝統を受け継ぎながら、時代の変遷に応じた刷新を図りつつ、2011(平成23)年5月、新本館6階に移転を機に刷新された環境で、チームワーク、合理的な業務システム、そして使命感を持って業務を遂行しています。2021(令和3)年1月に、検体検査・生理検査部門とともに、病理検査部門も国際規格ISO 15189認定を取得しました。

方針
- より迅速で精度の高い病理診断を目指します。ほぼ全診療科から提出されるあらゆる臓器、組織の病変にも適切な診断が可能となるよう、豊富な学術文献をそろえ、特殊染色、免疫組織化学、蛍光免疫染色など最新の技術をルーチン化して取り入れています。
- 患者さんを取り巻く地域医療連携、および当医療センターでの医療計画が円滑で快適なものとなるように、常に他の部署との綿密で迅速な連携をはかります。
- 臨床病理検討会(CPC)、症例検討会、初期研修のローテイトなどを通して、各科の学術的サポートおよび研修医の臨床研修、卒後教育などに貢献します。
- 病理解剖には患者さん・御遺族の尊い御厚意・篤志に応えるべく万全の体制で臨みます。
- 看護師、臨床検査技師、薬剤師などの学生に対し、講義・臨床実習などを通してコメディカル分野の教育に貢献します。
- 日本赤十字社和歌山医療センター職員の倫理規定を遵守し、さらに医療倫理・医療安全の確立に取り組みます。
- スタッフ一同が常に新しい医学知識・技術を希求・修得し、研鑚を重ねて専門性を向上させていきます。さらに医療人であると同時に一般社会人として高い教養・見識を持つよう努めます。
スタッフ紹介
医師
小野 一雄 (おの かずお)
| 役職 | 部長 |
|---|---|
| 卒業年 | 1988(昭和63)年 |
| 専門分野 | 外科病理(皮膚・軟部腫瘍) |
| 資格 | 日本病理学会病理専門医・研修指導医 日本臨床細胞学会細胞診専門医 日本病理学会分子病理専門医 |
| その他 | 医学博士 京都大学医学部臨床教授 日本病理学会評議員 |
中山 理祐子 (なかやま りゅうこ)
| 役職 | 副部長 |
|---|---|
| 卒業年 | 2007(平成19)年 |
| 専門分野 | 血液病理 |
| 資格 | 日本病理学会病理専門医 日本臨床細胞学会細胞診専門医 日本病理学会分子病理専門医 日本血液学会認定血液専門医 日本内科学会認定内科医 |
| その他 | 医学博士 日本病理学会学術評議員 The 2023 edition of ESP Giordano Fellowship Program in Haematopathology at Radboudumc in Nijmegen, The Netherlands |
辻井 秀明 (つじい ひであき)
| 役職 | 医師 |
|---|---|
| 卒業年 | 2020(令和2)年 |
| 専門分野 | 病理診断 |
| 資格 |
渡邉 千尋 (わたなべ ちひろ)
| 役職 | 嘱託 |
|---|---|
| 卒業年 | 1976(昭和51)年 |
| 専門分野 | 消化器病理 |
| 資格 |
日本病理学会病理専門医・研修指導医
日本臨床細胞学会細胞診専門医
|
| その他 | 日本病理学会評議員 |
羽賀 博典 (はが ひろのり)
| 役職 | 嘱託 |
|---|---|
| 卒業年 | 1991(平成3)年 |
| 専門分野 | 臓器移植病理 悪性リンパ腫 |
| 資格 | 日本病理学会病理専門医・研修指導医 日本臨床細胞学会細胞診専門医 日本病理学会分子病理専門医 |
| その他 | 医学博士 京都大学大学院医学研究科 基礎病態学発生病態学 教授 京都大学附属病院病理部長 日本病理学会評議員 日本臨床細胞学会評議員 |
南口 早智子 (みなみぐち さちこ)
| 役職 | 嘱託 |
|---|---|
| 卒業年 | 1994(平成6)年 |
| 専門分野 | 細胞診、婦人科、消化管 |
| 資格 | 日本病理学会病理専門医・研修指導医 日本臨床細胞学会細胞診専門医 日本病理学会 分子病理専門医 |
| その他 | 医学博士 京都大学大学院医学研究科 基礎病態発生病態学 准教授 日本病理学会評議員 |
坂下 裕美 (さかした ひろみ)
| 役職 | 嘱託 |
|---|---|
| 卒業年 | 2000(平成12)年 |
| 専門分野 | 皮膚病理 |
| 資格 | 日本病理学会病理専門医 日本臨床細胞学会細胞診専門医 |
| その他 | 医学博士 |
藤本 正数 (ふじもと まさかず)
| 役職 | 嘱託 |
|---|---|
| 卒業年 | 2004(平成16)年 |
| 専門分野 | 皮膚、リンパ腫、消化管 |
| 資格 | 日本病理学会病理専門医・研修指導医 日本臨床細胞学会細胞診専門医 日本病理学会分子病理専門医 |
| その他 | 医学博士 京都大学大学院医学研究科 基礎病態発生病態学准教授 日本病理学会評議員 |
岩元 竜太 (いわもと りゅうた)
| 役職 | 嘱託 |
|---|---|
| 卒業年 | 2013(平成25)年 |
| 専門分野 | 病理診断 |
| 資格 |
日本病理学会病理専門医
日本臨床細胞学会細胞診専門医
日本病理学会分子病理専門医 |
| その他 | 和歌山県立医科大学 人体病理学講座 助教 |
合田 直樹 (ごうだ なおき)
| 役職 | 嘱託 |
|---|---|
| 卒業年 | 2013(平成25)年 |
| 専門分野 | 病理診断 |
| 資格 |
日本病理学会病理専門医
日本臨床細胞学会細胞診専門医
|
認定所得状況
2023(令和5)年6月1日現在
| 日本臨床細胞学会 細胞検査士 | 5名 |
| International Academy of Cytology(国際細胞学会) 国際細胞検査士 | 2名 |
| 日本臨床衛生検査技師会 認定病理検査技師 | 4名 |
| 日本臨床検査同学院 二級臨床検査士(病理学) | 1名 |
| 日本臨床検査同学院 遺伝子分析科学認定士(初級) | 1名 |
| 特定化学物質及び四アルキル鉛等作業主任者 | 2名 |
| 有機溶剤作業主任者 | 1名 |
| 危険物取扱者乙種4類 | 1名 |
| 毒物劇物取扱責任者(一般) | 1名 |
| がんゲノム医療コーディネーター | 1名 |

過去の写真


業務実績
当部の最近の業務実績は下表のごとくです。非常に多くの業務をスタッフ一同がチーム一丸となって取り組み、迅速で精度の高い病理診断を実現しています。
| 年次 | 組織診断 件数 |
細胞診断 件数 |
術中迅速 診断件数 |
病理解剖 |
|---|---|---|---|---|
| 令和4(2022) | 12,399 | 12,398 | 661 | 8 |
| 令和3(2021) | 12,365 | 12,689 | 706 | 13 |
| 令和2(2020) | 11,067 | 11,610 | 668 | 11 |
| 令和元(2019) | 11,599 | 12,489 | 784 | 6 |
| 平成30(2018) | 11,640 | 12,657 | 697 | 11 |
患者さんへ
病理医や病理診断については業務の紹介欄をご覧ください。病気の診断はいわゆる臨床診断だけでつくのではありません。主治医と病理医が協力して検討することで診断がより正確になります。病理医は臨床診断が独断専行しないよう、そして医療が適正に行われるように助言監査役を果たします。従って、常勤病理医がいる病院は自浄機構を供えた良心的で、精度の高い医療を実践しているといえます。
地域の先生方へ
当科と地域の医療施設との連携は直接的に対診や患者紹介する性格ではありませんが、病理標本を持参していただければ当科へご提出いただき、改めて当科での病理診断を行い後に返却させていただきます。
当医療センターから他の施設に逆紹介やセコンドオピニオン外来受診される際に当医療センターで作成した病理標本を貸出しています。
業務紹介

病理診断をご存知ですか?
2007(平成19)年の医療法改正により,病理診断科が標榜科として掲げられるようになったため、患者さんにも病理診断の存在が認知されてきました。患者さんが病院に来院されると、病気の診断は外来での診察、各種の検査、レントゲン写真撮影など色々な手段によってなされ、通常は主治医が判断して、患者さんに病名が告げられます。その診断は 「臨床診断」 と言い、「病理診断」とは区別しています。
必要に応じて、患者さんの体の患部や病変から組織や細胞を採取して、これを病理診断科部では顕微鏡でガラス標本に作り変えます。この標本を顕微鏡で観察して細胞レベルの診断をするのが 「病理診断」 です。
すべての病気に病理診断が必要ではありませんが、“ がん ”など代表的な病気の診断に「病理診断」は確定診断、いわば最終診断として大きな役割を果たします。
そして、この病理診断を専門とする医師が病理医です。
病理医は、大学病院や一般病院では病理部、病理科、検査科などに所属しています。当医療センターには病理診断科部があります。
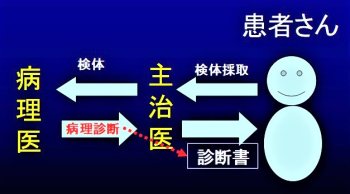
病理診断は、主治医に報告され、治療に直結することが多いのです。臨床診断と病理診断が食い違う場合は、主治医と病理医が協力して検討することで、診断がより正確になります。病理医は臨床診断が独断専行しないよう、そして、医療が適正に行われるように助言監査役を果たします。従って、常勤病理医がいる病院は自浄機構をそなえた良心的で、精度の高い医療を実践しているといえます。
病理診断には以下のようなものがあります。
- 細胞診断
- 生検組織の病理診断
- 手術で摘出された臓器・組織の病理診断
- 手術中の迅速病理診断
- 病理解剖
細胞診断
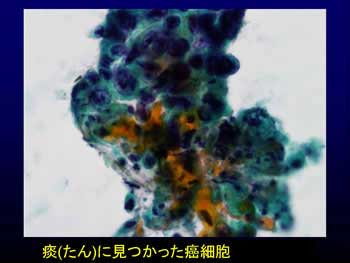
肺がんや膀胱(ぼうこう)がんでは、痰(たん)や尿の中にがん細胞が出てくることがあります。痰や尿を顕微鏡で調べて、がん細胞がいるかどうかを判断するのが、細胞診断(いわゆる細胞診)です。
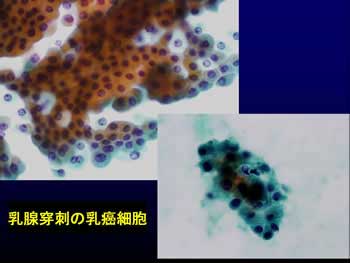
子宮がん検診では、子宮頚部(けいぶ)から細胞を綿棒などでこすりとって調べます。のどや乳房などにしこりがあると、細い針を刺して吸引し、とれた細胞の中にがん細胞がいるかどうかを調べる方法もあります。


生検組織の病理診断
たとえば、内科の先生が内視鏡で胃や大腸の中をのぞいて観察する内視鏡検査は、一般的にも広く知られるようになりました。いわゆる胃カメラなどと通称されています。
実は、この検査の裏方役として病理医が活躍しています。内視鏡検査と病理診断はセットとなっていて、病理医は病理診断の結果を内視鏡検査をおこなった担当医に報告しています。
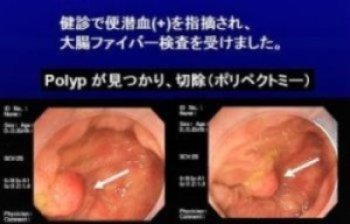
実際には、胃・大腸や肺の内視鏡検査を行った際に潰瘍や腫瘍など異常があれば、内視鏡をおこなった担当医はその病変の一部を採取して病理診断科に提出します。病理診断科では、この組織を顕微鏡で見れる標本にして病理診断をおこないます。この組織を採取することを「生検(せいけん)」といい、その診断を生検組織の病理診断とよびます。
-
-
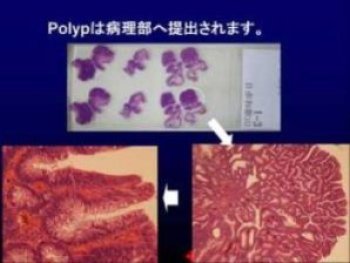
-

大腸ポリープの病理診断は“ 良性の腺腫 ”でした。内視鏡切除のみで完治です。
■ 生検された乳房のしこりの病理診断がどのように生かされるかを例示します。
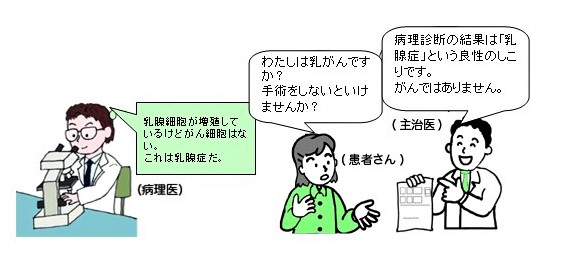
組織や細胞の採取は、外科医・内科医・産婦人科医などの臨床医が行いますが、採取された組織を病理標本として顕微鏡で観察して診断するのは病理医です。臨床医と病理医は、いつも連携をとりあっており、電話や対面で議論して診断しています。
内科・外科にかぎらず、様々な診療科で、病理診断はおこなわれています。例えば、皮膚科では皮膚の“ できもの ” を切除すると、それを破棄するのでなく、病理診断科に提出して病理診断を待つのです。
手術で摘出された臓器・組織の診断
手術で摘出された胃、大腸、肺などの臓器が、その後どうなるのか関心を持たれたことはありませんか? 臓器はそのまま医療廃棄物になるわけではありません。すべての臓器は外科(手術室)から病理診断科に提出されて病理診断されています。
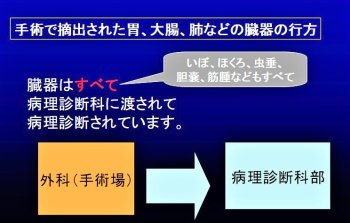
臓器を受け取ると、病理医が病変の部位・大きさ・性状・広がりを確認し、病理診断に必要な部分を採取します。これを病理診断科専任の臨床検査技師が特殊な技術を用いて顕微鏡標本(病理標本とも言う) として作製します。病理医が病理標本を顕微鏡で観察することで、例えば“ 胃がん ”であれば、その“ がん ”がどれくらい進行しているか、手術でとりきれたのか、追加治療が必要かどうか、がん細胞のタチの悪さ( 悪性の度合い )や転移の有無など、治療方針決定に役立つ情報を病理診断として主治医に提供します。

手術中の迅速病理診断
まさに、手術中にも、外科医と連携して病理診断科は活躍しています。それが“ 術中迅速病理診断 ” です。
せっかく胃がんを摘出しても切り取った切除断端にがん細胞が残っていれば、早晩再発の可能性が高くなります。がん細胞がいるか否か、それは顕微鏡で観察しないとわかりません、、、 しかも手術の最中に!
“ 断端評価 ”と呼んでいますが、手術中に胃の切除断端の組織が病理診断科に提出されて、特殊な方法で数十分ほどの短時間で顕微鏡標本にします。 これを病理医は顕微鏡で観察し、「がん細胞は認めない」 とか 「がん細胞を認めるので、もう少し胃を大きく切った方がよい」 など、ただちに手術室の執刀医に伝えるのです。これによって切られる胃の範囲は必要最小限で済むのです。
また、病変がお腹の奥深い部分にあって(たとえば卵巣、肝臓の付近や腸の根元など)、簡単に組織の一部を採って調べることが難しい場合、がんであるかどうか不明のまま、とりあえず手術にふみきり、手術中に病変組織を採って病理診断をおこないます。この病理診断によって、まさに手術室で手術方針が決定されます。
病理解剖
ご遺族の承諾のもとに、病死された患者さんのご遺体を解剖させていただくのが「病理解剖」です。生前の診断が正しかったのか、どのくらい病気が進行していたのか、適切な治療がなされていたのか、治療の効果はどれくらいだったのか、死因は何か、といったことを判断します。
他方、死亡でも、事故や犯罪がからむ恐れがある場合の解剖は、通常の病院でなく、大学の法医学教室などが受け持ちます。「法医解剖」といいます。
医学部の学生の解剖学教育実習のために、献体していただいたご遺体を解剖するのは「系統解剖」といいます。
病理解剖は、主治医の立会いのもとに病理医が執刀し、臨床検査技師がその介助を行いつつ厳粛に行われます。その結果は、通常、主治医からご遺族に説明されます。
病理解剖によって、疑問点や死因が常に完全に解明されるわけではありませんが、死に至った過程について理解がより深まり、また、思いがけない病気が発見されることもしばしばあります。
【補記1】病理診断は、単なる検査ではなく医師免許を有する医師がおこなうことのできる “ 医行為 ” です。
【補記2】病理医は数年の専門的研修を経て、(社)日本病理学会による実地試験によって「病理専門医」の認定を受けた医師です。
【補記3】病理標本の保管の重要性
患者さんの組織や手術臓器から作成された病理標本は一定年数保管されています。必要に応じ、これらを
①他院への紹介時に持参していただいたり、
②セコンドオピニオンを聞きたいという要望にお応えしたりできます。
また
③その患者さんが将来、病気が再発したり、別の病気になったときにも役にたつことがしばしばあります。過去の組織・細胞の病変と比較が可能となるからです。
【補記4】 病理診断後の病理標本を、診断の精度管理や教育・研究に使用させていただく場合があります。この場合、個人が特定できないよう、プライバシー保護に留意しています。ご理解とご協力をお願い申し上げます。
最後に
今後は、病院を受診した際には、病理部、病理科という部署があるかどうか、病理医がいるかどうか、ぜひ確かめてください。特に、がんを疑うとき、手術を検討しているときは、確認してみてください。病理医は地味な存在ですが、いつも患者さんの病気のこと、そして、受けられる最善の医療のことを考えています。
お知らせ(研修医について)
- 当部では初期研修医の2年間の研修期間に病理研修の選択を歓迎しています。最近では毎年3~8人が2週間〜2ヵ月程度の希望に応じた期間で病理診断学を経験されています。ご相談ください。
- 後期研修医で病理医志望の方については、2014(平成26)年発足した日本専門医機構による専門医研修の指針に基づき、当部は京都大学医学部、和歌山県立医科大学を基幹施設とした病理専門プログラムに連携施設として参加しています。ご本人と基幹施設および当部との3者で相談のうえ最適な進路を選択できるよう配慮いたします。
- 臨床検査技師で組織標本作製や細胞診業務をやりたい、細胞検査士の資格を得たいという方を応援いたします。ご相談ください。
お問い合わせ
施設代表 TEL(073)422-4171
(病理診断科部 小野まで)
